Изменения в анестезиологической практике проведения кесарева сечения
U. M. STAMER, R. WIESE, F. STÜBER, H. WULF, T. MEUSER
Предыстория: Первоначальные данные, полученные в 1996г, показали, что в противоположность некоторым другим странам общий наркоз в Германии был наиболее предпочтительным вариантом анестезии при проведении операций кесарева сечения. Однако, за последние десятилетия анестезиологическая практика в отношении кесарева сечения изменилась во всём мире. Это исследование было проведено с целью получения актуальных данных о методах анестезии в акушерстве в больницах Германии.
Методы: Анкеты, касающиеся обезболивания при операциях кесарева сечения, были разосланы в 918 анестезиологических отделений в Германии. Кроме того, исследование оценило тяжёлые интраоперационные осложнения у рожениц.
Результаты: 397 заполненных анкет в этом исследовании представляют 41.3% всех родоразрешений в Германии за 2002г. Спинальная анестезия сейчас наиболее часто (50.5%) применяется для элективного кесарева сечения. В случаях срочного или неотложного проведения кесарева сечения число родоразрешений уменьшается до 34.6% и 4.8% соответственно. Эпидуральная анестезия применяется в 21.6% плановых операций и 13.2% и 1.0% в случаях внепланового срочного и неотложного кесарева сечения, соответственно. Респонденты сообщили о четырёх случаях материнской смерти и нескольких не смертельных случаях аспирации желудочного содержимого.
Заключение: В сравнении с данными, полученными 6 лет назад, значительно расширилось использование местной анестезии для кесарева сечения, наиболее предпочтителен вариант спинальной анестезии. Исследования могут поспособствовать началу дискуссии и улучшению настоящей анестезиологической практики.
Ключевые слова: Кесарево сечение; осложнения; эпидуральная анестезия; материнская смертность; неврологические осложнения, спинальный анестетик.
Немецкие исследования, проведённые с 1995 по 1997гг, показали, что практика и позиции в отношении анестезиологических методик при выполнении операций кесарева сечения (КС) значительно отличались от данных, полученных в других странах(1-5). В противоположность поразительным переменам в пользу местной анестезии в странах западной Европы и США (1-4) в Германии всё ещё часто применялся общий наркоз, составляя 62% в плановых случаях (5-8). Однако обмен данными, полученными в Европе, и мнениями, касающимися тактики проведения акушерского наркоза, могли бы простимулировать обсуждение этого вопроса и оказать влияние на анестезиологическую практику в течение последних 6 лет.
Исследование, проведённое в 2002г, было создано, чтобы выработать анестезиологические методики при выполнении КС и изучить препараты, применяемые для местной анестезии. Сравнение данных, полученных в период с 1995 по 1997гг, представляло особый интерес. Кроме того, нас интересовала материнская заболеваемость и смертность в интраоперационном периоде.
Методы
Опросники, касающиеся проведения акушерского наркоза, были разосланы в анестезиологические отделения 918 больниц в Германии. Адреса больниц были предоставлены немецкой компанией «Krankenhausverziechnis». Включались только учреждения, которые ежегодно присылали более 150 сообщений. Вопросы касались анестезиологических процедур при плановом КС, срочном КС (неотложная операция в связи с неправильным вставлением головки, отсутствием продвижения плода, неправильное предлежание плода, несоответствие размеров таза и головки плода, и т. д.) и неотложном КС (жизнеугрожающия ситуация для матери и/или плода). Следующие вопросы касались препаратов для местной анестезии. Вдобавок исследовались серьёзные осложнения, случающиеся во время наркоза в акушерстве, например, материнская смерть и реанимация, аспирация желудочного содержимого, эпидуральная гематома или абсцесс, долговременные неврологические нарушения и высокая нейроаксиальная блокада. В связи с тем, что такие серьёзные осложнения были редки, респондентов попросили сделать обзоры за трёхлетний период с 2000 по 2002гг.
Заполнение опросников было добровольным и по желанию анонимным. Вид лечебного учреждения (университетские, клинические и другие больницы) и число родов за год регистрировались каждым центром-участником. Дополнительная информация, касающаяся точного количества родов, была извлечена из данных немецкой статистики по рождаемости за 2002г. Сравнивалась клиническая работа в маленьких отделениях (менее 500 родов в год), в средних ( 500-1000 родов в год) и в крупных отделениях (более 1000 родов в год), соответственно.
Статистика
Данные анализировались при помощи Statistica 6.0 (StatSoft Европа, Гамбург, Германия). Результаты представлены в качестве средней величины±SD или медианы (первый/третий триместр). ANOVA использовалась для сравнения таких подгрупп, как, например маленькие, средние и крупные отделения. Различия считались значительными при Р<0.05, со значением Р, подобранным для множественного тестирования.
Результаты
Из 918 (47.1%) анестезиологических отделений четыреста тридцать два заполнили анкеты. Тридцать пять респондентов прекратили акушерскую деятельность, и поэтому для дальнейшего анализа были доступны данные 397 больниц. Тридцать (7.6%) анкет были заполнены в университетских больницах и 123 (31.0%) в клинических больницах на базе ВУЗов. Что касается размеров родовых отделений, 32.2% ответов были получены от маленьких отделений (менее 500 родов в год), 44.6% от отделений среднего размера (500-1000 родов в год) и 23.2% от крупных отделений (более 1000 родов в год). Такое распределение совпадало с данными немецкой статистики по рождаемости, которая включала 978 больниц (маленькие: 33.1%, средние: 45.9%, крупные: 21.0%).
Исследование представляет общее объединённое число родов за год (297.212), что соответствует 41.3% всех родов в больницах, производящих более, чем 150 родов в год (719.079 в 2002г). Средний ежегодный уровень рождаемости в больницах составил 749±407 родов.
Анестезиологические методики при проведении КС
Среднее число КС было 22.2±7%. В отделениях с большим количество родов число КС (24.7±7.5%) было больше, чем в отделениях, производящих менее 1000 родов в год (21.4±6.7; Р=0.004). Кроме того значительно больше родов производилось в университетских больницах (31.7±9.6%), чем в клинических (22.1%±6.5%) или других больницах (21.0±6.1%; Р < 0.001).
Изменения в анестезиологической практике проведения кесарева сечения
50.0% КС (первый/третий триместр: 36.0/70.0) было проведено планово. В 73.4% плановых случаев КС проводилось под местной анестезией, при этом спинальная анестезия была методом выбора (рис.1). В случаях срочного или неотложного проведения КС процент применения местной анестезии уменьшился до 48.2% и 5.8% соответственно. Спинальная анестезия (СА) оставалась предпочтительным вариантом местного обезболивания. В сравнении с исследованием, проведённым в 1996г, использование местной анестезии значительно увеличилось (Р< 0.001) (рис. 2).
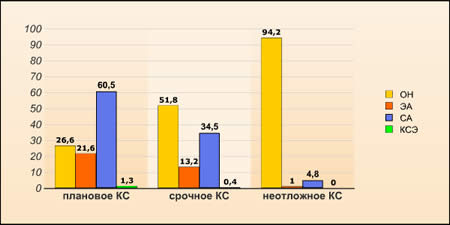
Рисунок 1. Средний процент общего наркоза (ОН), эпидуральной анестезии (ЭА), спинальной анестезии (СА) и комбинированной спинальной/эпидуральной анестезии (КСЭ) для плановых, срочных и неотложных операций кесарева сечения (КС). Цифры над колонками показывают точное процентное соотношение каждой манипуляции.
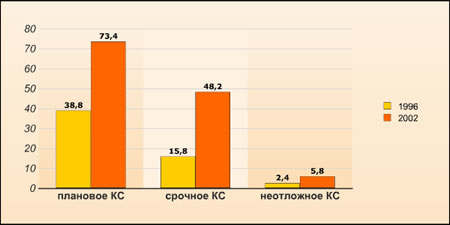
Рисунок 2. Сравнение исследований 1996 и 2002гг: процентное отношения применения различных вариантов местной анестезии при проведении плановых, срочных и неотложных операций КС. Цифры над колонками показывают точное процентное отношение для каждого варианта. Данные 1996г – см. сноску 6 (в списке литературы).* Р=0.006, ** Р<0.001 для сравнения данных 1996г в противоположность 2002г
Принимая во внимание процент родов в различных больницах, местная анестезия для плановых операций КС применялась чаще в крупных отделениях, чем в маленьких (Р=0.01). В срочных случаях эти различия в применении местной анестезии оставались значимы (маленькие отделения: 43.4%, средние: 47.4%, крупные: 56.1%; Р= 0.01 для маленьких в противоположность крупным отделениям). В неотложных случаях не было различий в выборе варианта анестезии. 93.5%, 93.9% и 92.8% маленьких, средних и крупных отделений соответственно, использовали общий наркоз для проведения КС по неотложным показаниям при наличии угрозы для матери и/или плода. Сравнивая старые и новые данные исследований, видно, что использование местной анестезии возросло в больницах с маленькими, средними и крупными родовыми отделениями (рис. 3).
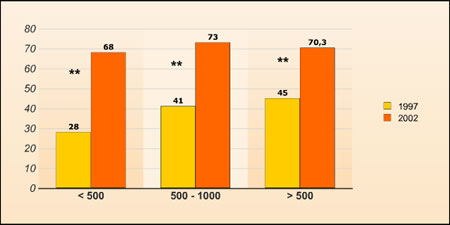
Рисунок 3. Сравнение исследований 1997 и 2002гг: процентное отношение использования местной анестезии при выполнении плановых операций КС в маленьких (менее 500 родов в год), средних (500-1000) и крупных (более 1000) родовых отделениях. Данные 1997г – см сноску 7 (в списке литературы). ** Р<0.001 для сравнения данных 1997г в противоположность 2002г
Эпидуральная анестезия
В целом, 317 (79.8%) отделений предлагали использовать эпидуральную анестезию (ЭА) и для плановых и внеплановых операций КС. Эпидуральная анестезия чаще использовалась в крупных отделениях (17.6%) по сравнению с маленькими отделениями, производящих менее 500 родов в год (10.8%; Р=.02). Хотя использование ЭА в плановых операциях КС не изменилось по сравнению с 1996г, она более часто применялась при неотложных показаниях к операции.
Большинство отделений (69.2%) применяли ропивакаин для проведения ЭА. В большинстве случаев (80%) использовался 0.75% ропивакаин. В 197 из 317 (62.1%) отделениях, применяющих ЭА для операции КС, назначалась комбинация местного анестетика с препаратом опиоидного ряда. Суфентанил пользовался преимуществом у большинства респондентов (56.5%) в качестве вспомогательного обезболивающего средства. Фентанил (5.0%) и морфин (1.3%) были менее предпочтительны. Эпидуральная катетеризация также использовалась для контроля над болью в послеоперационном периоде (после КС).
Спинальная анестезия
Спинальная анестезия (СА) в качестве однократной манипуляции использовалась в 362 (91.4%) отделениях. 81 (20.5%) отделение применяло СА менее чем для 10% своих пациентов или не применяло вообще. В противоположность этому 79 (19.9%) респондентов сообщили, что они применяли СА в 90% и более плановых операций. Бупивакаин был представлен как наиболее предпочтительный местный анестетик для проведения СА (число отделений: 337, процент отделений 85.1%). Гипербарические анестетики были чуть более предпочтительны изобарическим вариантам (65.1% против 43.8%). Использование мепивакаина (20; 5.1%) было менее значимо. Из всех отделений применяющих СА, более одной трети (n =143) использовали комбинации местного анестетика с интратекальными опиоидами, наиболее часто используя суфентанил (110). Небольшое количество отделений применяли фентанил (21) и морфин (19) (семь респондентов сообщили об использовании двух опиоидов). В девяти (2.3%) отделениях спинальная катетеризация использовалась нечасто (1 -15 случаев в год).
Комбинированная спинальная/эпидуральная анестезия
Комбинированная спинальная/эпидуральная анестезия (КСЭ) использовалась меньшей частью отделений (42; 10.6%). Среднее число случаев её использования в отделениях, практикующих КСЭ, было низким и составляло 7.5 (3.0/28.0) в год. И снова, суфентанил пользовался преимуществом в качестве вспомогательного обезболивающего средства (26, 61.9%).
Лекарственная профилактика синдрома кислотной аспирации
Практически все отделения применяли профилактику синдрома кислотной аспирации (таблица 1). Большинством учреждений (64.2%) предпочиталась комбинация антацидов и Н2-блокаторов. Тридцать (7.5%) отделений сообщили о том, что не применяют ни антациды, ни Н2-блокаторы, ни ингибиторы протонной помпы.
Таблица 1.
Профилактика кислотной аспирации. Число (%) отделений,
не использующих лекарственную профилактику или использующих иногда, часто и всегда.
| Лекарственная профилактика | ||||
| Антациды: цитрат Na | ||||
| антагонисты Н2-рецепторов | ||||
| Ингибиторы протонной помпы |
Тяжёлые осложнения
За 3-летний период с 2000 по 2002гг анестезиологи сообщили о четырёх случаях материнской смерти во время интраоперационного периода (таблица 2). Ни одна из этих смертей не была связана с наркозом. Однако КС выполнялось во всех случаях, и анестезиолог участвовал в этом. Был упомянут ещё более фатальный случай о матери, поступившей мёртвой в больницу. Кроме того, были описаны 11 случаев успешной реанимации и 40 случаев аспирации желудочного содержимого. Детали и тяжёлые осложнения местной анестезии представлены в таблице 2.
Таблица 2.
Тяжёлые осложнения по сообщениям исследования за 2000 – 2002гг
| число случаев | детали | вариант анестезии | |
| смерть | 1 | эмболия околоплодными водами | ОН |
| 1 | эмболия околоплодными водами | СА (26) | |
| 1 | декомпенс. стеноз аортального клапана и частичная отслойка плаценты |
ОН | |
| 1 | лёгочная эмболия в 1-й день после операции | СА | |
| успешная реанимация во время КС | 1 | КС: неизвестен анамнез тяжёлой сердечной патологии | СА |
| 1 | экламптические судороги, гипертензия, неотложное КС, гипоксическое повреждение головного мозга матери | ОН | |
| 3 | КС: нет данных | СА | |
| 1 | КС: нет данных | ЭА | |
| успешная реанимация | 1 | эклампсия | |
| 2 | эмболия околоплодными водами | ||
| 1 | фибрилляция желудочков | ||
| 1 | анафилактической шок после инфузии коллоидов | ||
| аспирация желудочного содержимого, пролонгированная искусственная вентиляция | 14 | 1 пациентка: неотложное КС, трудности интубации, произведена коникотомия для транстрахеальной вентиляции | ОН |
| 13 пациенток: нет данных | |||
| аспирация желудочного содержимого | 26 | случаи, не позволившие проводить пролонгированную вентиляцию | ОН |
| спинномозговая/ эпидуральная гематома | 3 | 2 пациентки с ЭА | ЭА |
| 1 пациентка: нет данных | НД | ||
| спинномозговой/ эпидуральный абсцесс | 5 | нет данных | ЭА |
| органическая неврологическая патология | 3 | 2 пациентки: нет данных | ЭА |
| 1 пациентка: КС, сосудистая ангиома в анамнезе, перфорировавшая интраоперационно. Пациентка выжила, неполное выздоровление, долгосрочные явления гемиплегии | СА | ||
| высокая регионарная блокада, требующая интубации | 97 | МА во время КС или родов через естественные родовые пути: интубация, полное выздоровление | МА |
ОН - общий наркоз, СА – спинальная анестезия, ЭА – эпидуральная анестезия, МА – местная анестезия; НД – нет данных
Обсуждение
Данные исследований
Это исследование позволяет взглянуть на проведение акушерского наркоза на сегодняшний день в Германии. Особенно интересны возможные изменения в анестезиологической практике через 6 лет после нашего последнего исследования. Процент участников, составляющий 47.1%, соотносится с другими немецкими исследованиями и содержит значительное число ответов (5 – 8). Однако, как в любой исследовательской работе, может произойти смещение отбора, самоотчётность и не желание отвечать на запрос, которые представляют типичные недостатки исследовательской работы и ретроспективного анализа.
Варианты анестезии при проведении КС
Анестезиологические подходы к проведению КС значительно изменились. В 1996г в Германии преимущественно применялся общий наркоз (6 – 8) в основном потому, что не были доступны немецкие данные о материнской смертности и заболеваемости, а международные данные не признавались немецкими анестезиологами с лёгкостью. В то же время, образование, лекции в рамках небольших симпозиумов и национальные конгрессы стимулировали дискуссию и мотивировали немецких анестезиологов к переоценке своей работы в акушерской анестезии. На сегодняшний день очевидны международные тенденции в проведении местной анестезии. Спинальная анестезия стала предпочитаемым вариантом в связи с лёгкостью выполнения, невысокой стоимостью и безопасностью (9, 10). Улучшенный дизайн иглы уменьшил частоту постпункционных головных болей и объясняет растущую популярность СА (9, 11). Более того, низкий процент неудач, также как быстрый эффект, могли бы быть выгодными, особенно если необходимо срочное извлечение плода и плод подвержен риску (9, 10, 12, 13).
Постановка родового эпидурального катетера является значительным показанием для расширения блокады в случае внепланового проведения КС. С 1996г процент ЭА для обезболивания в родах в Германии не сильно изменился и примерно соответствует таковому в других западных странах (5). К счастью, ЭА сейчас применяется чаще для внеплановых КС (срочное КС 1996г: 5.4%, 2002: 13.2%). Это может быть благодаря более широкому использованию эпидуральных родовых катетеров для КС.
За расширение использования местной анестезии особенно часто выступают больницы с маленькими родовыми палатами. Процент местного обезболивания в этих отделениях вырос приблизительно в 2.5 раза. Однако, в общем, всё ещё существует положительная корреляция между частотой использования местной и общей анестезии для КС и уровня ежегодной рождаемости. О такой же корреляции сообщается в других странах (1,4). Данные 1400 больниц в Соединённых Штатах свидетельствуют о том, что отделения, производящие менее 500 родов в год, используют местную анестезию в 78% случаев, отделения с 500-1500 родов в год – в 85% случаев и крупные отделения с более чем 1500 родов в год – в 89% случаев (1).
Местная анестезия использовалась только в 48.3% срочных случаев в противоположность альтернативным ситуациям. С одной стороны, это число оказывается довольно небольшим, но с другой стороны, свидетельствует о трёхкратном увеличении по сравнению с 1996г. Частота использования эпидуральной анестезии в срочных случаях возросло в 2.5 раза, а СА в 3.5 раза (6). Срочность оперативного родоразрешения оказывает огромное влияние на выбор варианта анестезии (5). В случаях внепланового проведения оперативного родоразрешения расширяются противопоказания для местного обезболивания, которыми являются, например, кровотечение или гиповолемия. Более того, меньшая доля местной анестезии для срочных КС может быть обусловлена тем фактом, что эти случаи часто происходят в ночное время и в выходные дни. Дежурные анестезиологи неохотно используют МА в связи с тем, что они не занимаются акушерской анестезией в дневное время и имеют недостаточно опыта в выполнении МА у этой группы пациентов. Однако, предыдущие сообщения демонстрируют, что местное обезболивание для срочного КС практично и безопасно (4, 10, 14 – 16). Надо надеяться, что в будущем будет увеличиваться частота применения МА для внеплановых операций КС, когда большее число анестезиологв будут владеть этой техникой.
Тяжёлые осложнения
В то время как материнская смертность значительно снизилась во всех европейских странах за последние десятилетия, материнская заболеваемость могла бы соответственно измениться, чтобы сейчас оценить качество акушерской службы. Поскольку национальная база данных о материнской смертности с учётом вовлечения анестезии не доступна в Германии, мы были заинтересованы в получении сообщений о тяжёлых осложнениях от участников исследования.
В настоящем исследовании мы спрашивали не только о материнской смерти, но и о крупных интраоперационных осложнениях, которые могут произойти во время акушерской анестезии и аналгезии. Не учитывались случаи без участия анестезиолога, поскольку способность респондентов давать эту информацию была сомнительной.
Проблемы с дыхательными путями
Проблемы с дыхательными путями во время общего наркоза (например, трудности интубации, невозможность интубации и вентиляции и аспирация желудочного содержимого) и, связанный с ними, возможный летальный исход в прошлом признавались основными причинами наркоз-ассоциированной материнской смертности (2,3). По сравнению с небеременными пациентками в этой особой акушерской группе пациентов значительно увеличился риск кислотно-аспирационного синдрома, который наиболее часто сочетается с проблемами дыхательных путей (15,17). На основании 40 сообщений об аспирации желудочного содержимого можно рассчитать, что соотношение аспирации составляет 1:2188 случаев (40 случаев у 78.516 пациентов, подвергнутых общему наркозу во время проведения КС с 2000 по 2002гг). Эта цифра хорошо коррелирует с другими обзорными данными(17). К счастью, не было ни одного случая смерти от аспирации.
Хотя многие анестезиологи считают, что значительное уменьшение наркоз-ассоциированной материнской смертности связано с ограничением использования общего наркоза, Shibli и Russel расценили это утверждение как слишком упрощённое (4). Несмотря на уменьшение относительного использования ОН, не было снижения абсолютного числа ОН в Великобритании из-за огромного роста числа выполненных КС. Растущая осведомлённость о потенциальном жизнеугрожающем риске ОН с широко распространённым использованием мер профилактики кислотно-аспирационного синдрома (позиционирование, быстрое последовательное введение, метод Селика, лекарственная профилактика для снижения кислотности или объёма желудочного содержимого) могли бы гораздо больше способствовать уменьшению уровня смертности. Такая профилактика сейчас широко используется в Германии (17).
Однако, необходимо обратить внимание, что в 14 из 40 случаев аспирации, о которых сообщалось в этом исследовании (в отношении 1:6521), требовалось проведение пролонгированной интубации и искусственной вентиляции. Это показывает, что дыхательные осложнения остаются самой главной причиной наркоз-ассоциированной материнской смертности.
Неврологические осложнения
Случаи тяжёлой заболеваемости и смертности от выполнения центральной нейрональной блокады редки (18-21). Исследования, посвящённые изучению частоты неврологических нарушений при беременности, часто подвержены таким ограничениям, как небольшое количество пациентов, сбор ретроспективных данных, короткое время лечения и отсутствие обобщённых демографических данных, клинической оценки или лабораторных исследований (18). В настоящем исследовании у трех рожениц выполнение местной блокады при проведении КС или родов через естественные родовые пути осложнилось спинальной эпидуральной гематомой, и у пяти рожениц - спинальным эпидуральным абсцессом, соответственно. Частота пожизненных неврологических нарушений при проведении МА составляла 2 случая на 270.000 пациенток. Не существует проспективных документированных данных, но надо признать, что такая тяжёлая патология, как связанная с наркозом смертность или персистирующая параплегия не прошли бы незамеченными. С другой стороны, о незначительных неврологических нарушениях, особенно проходящих, могло не сообщаться.
Обзорные данные указывают, что частота возникновения спинальной эпидуральной гематомы и спинального абсцесса 0.2 – 3.7 случая на 100.000 акушерских нейроаксиальных блокад (19 -21). О невропатии с вовлечением корешка спинномозгового нерва сообщается в 4.7 – 5.4 случаях на 10.000 проведений СА и в 0.75 – 3.5 случаях на 10.000 проведений ЭА (19, 22, 23). Указывалось, что большинство случаев были обратимы. Предполагалось, что причиной была либо травма иглой или катетером, либо материнские акушерские параличи (19). В противопоставление этому в небольшом проспективном исследовании у двух из 193 (0.9%) пациенток были описаны персистирующие неврологические нарушения после СА для КС (24). В настоящем исследовании частота серьёзных осложнений после центральной местной блокады кажется низкой. Однако, база данных не содержит полных обзоров случаев, поскольку эта часть анкеты была не обязательной для заполнения, чтобы не сокращать число респондентов. Таким образом, в некоторых случаях остаются неуточнёнными причинно-следственные отношения между нейроаксиальной блокадой и описанными осложнениями.
Авторы хорошо осведомлены о том, что собранная информация об акушерских ошибках, конечно, является неполной, что представляет всеми признанные ограничения анализа такого рода данных (1,2, 25). Тем не менее, это исследование показывает, что тяжёлые осложнения акушерского наркоза всё ещё случаются. Это должно побудить к дальнейшим попыткам улучшить анестезиологическую работу и сократить смертность, связанную с наркозом. Первым шагом было изменение анестезиологических методик при проведении КС в пользу применения местной анестезии. В будущем надо стремиться к созданию международной унифицированной системы отчётов, которая позволила бы сравнивать качественные данные из разных стран и в разное время.
Благодарность
Авторы выражают благодарность всем своим коллегам, участвующим в этом исследовании. Кроме того, мы должны поблагодарить членов «Wissenschaftlichen Arbeitskreis Regionalanasthesie der DGAI» ( Национальная Анестезиологическая Комиссия Германского Общества Анестезиологии и Интенсивной Терапии) за полезный вклад.
Использованная литература
- Hawkins JL, Gibbs CP, Orleans M et al. Obstetric anesthesia work force survey, 1981 versus 1992. Anesthesiology 1997; 87: 135—43.
- Thomas TA, Cooper GM. Editorial Board of the Confidential Enquiries into Maternal Deaths in the United Kingdom. Maternal deaths from anaesthesia. An extract from Why mothers die 1997—99, the Confidential Enquiries into Maternal Deaths in the United Kingdom. Br J Anaesth 2002; 89: 499—508.
- Department of Health and Social Security. Report on Confidential Enquiries into Maternal Deaths in the United Kingdom 1988—90, 1991—93, 1994—96, 1997—9. London: HSMO, 1994, 1996, 1999, 2001.
- Shibli KU, Russell IF. A survey of anaesthetic techniques used for caesarean section in the UK in 1997. Int J Obstet Anesth 2000; 9: 160—7.
- Stamer UM, Schneck H, Grond S,Wulf H. Surveys on the use of regional anaesthesia in obstetrics. Curr Opin Anaesth 1999; 12: 565—71.
- Stamer UM, Messerschmidt A, Wulf H. Anaesthesia for caesarean section. A German survey. Acta Anaesthesiol Scand 1998; 42: 678—84.
- Schneck H, Wagner R, Scheller M et al. Ana?sthesie zum Kaiserschnitt BRD 1997. Anasthesiol Intensivmed Notfallmed Schmerzther 1998; 33: 489—96.
- Meuser T, Eichler F, Grond S et al. Ana?sthesieverfahren zur Sectio caesarea in Deutschland. Anaesthesist 1998; 47: 557—64.
- Gogarten W. Spinal anaesthesia for obstetrics. Best Pract Res Clin Anaesth 2003; 17: 377—92.
- Riley ET, Cohen SE, Macario A et al. Spinal versus epidural anesthesia for cesarean section: a comparison of time efficiency, costs charges, and complications. Anesth Analg 1995; 80: 709—12.
- Longo S. Postdural puncture: implications and complications. Curr Opin Anaesth 1999; 12: 271—5.
- Rolbin SH, Cohen MM, Levinton CM et al. The premature infant: anesthesia for cesarean delivery. Anesth Analg 1994; 78: 912—7.
- Howell P. Spinal anaesthesia in severe preeclampsia. time for a reappraisal, or time for caution? Int J Obstet Anesth 1998; 7: 217—9.
- Hawkins JL, Koonin LM, Palmer SK, Gibbs CP. Anesthesiarelated deaths during obstetric delivery in the United States, 1979—90. Anesthesiology 1997; 86: 277—84.
- Morgan BM, Barker JP, Goroszeniuk T et al. Anaesthetic morbidity following caesarean section under epidural or general anaesthesia. Lancet 1984; 11: 328—30. Change in anaesthetic practice for Caesarean section 175
- Cooper GM, Lewis G, Neilson J. Confidential enquiries into maternal deaths, 1997—99. Br J Anaesth 2000; 89: 369—72. [Editorial].
- Schneck H, von Hundelshausen B, Wagner R et al. Prophylaxe des Geburtshilflichen Sa?ureaspirationssyndroms Bundesrepublik Deutschland 1997. Anasthesiol Intensivmed Notfallmed Schmerzther 1999; 34: 204—13.
- Holloway J, Seed PT, O’Sullivan G et al. Paraesthesia and nerve damage following combined spinal epidural and spinal anaesthesia: a pilot study. Int J Obstet Anesth 2000; 9: 151—5.
- Loo CC, Dahlgreen G, Irestedt L. Neurological complications in obstetric regional anaesthesia. Int J Obstet Anesth 2000; 9: 99—124.
- Crawford JS. Some maternal complications of epidural analgesia for labour. Anaesthesia 1985; 40: 1219—25.
- Scott DB, Turnstall ME. Serious complications associated with epidural/spinal blockade in obstetrics: a two year prospective study. Int J Obstet Anesth 1995; 4: 133—9.
- Paech MJ, Godkin R, Webster S. Complications of obstetric epidural analgesia and anaesthesia. a prospective analysis of 10995 cases. Int J Obstet Anesth 1998; 7: 5—11.
- Holdcroft A, Gibberd FB, Hargrove RL et al. Neurological complications associated with pregnancy. Br J Anaesth 1995; 75: 522—6.
- Rorarius M, Suominen P, Haanpaa M et al. Neurologic sequelae after caesarean section. Acta Anaesthesiol Scand 2001; 45: 34—41.
- Hawkins JL, Birnbach DJ. Maternal mortality in the United States: where are we going and how will we get there? Anesth Analg 2001; 93: 1—3.
- Gurke B, Bremerich DH, Engels K et al. Die Fruchtwasserembolie als geburtshilflicher Notfall — Darstellung des Syndroms anhand eines Falles mit fatalem Ausgang. Anasthesiol Intensivmed Notfallmed Schmerzther 2001; 36: 247—9.

