| |
Больная К., 23 лет, поступила в областной
роддом 24.03.02 г., с диагнозом: беременность 34-36 недель, ОДН,
гипоксия плода.
Перед поступлением в областной роддом в течение
месяца наблюдалась в НИИ физиологии и патологии дыхания РАМН с диагнозом:
хронический обструктивный бронхит, подозрение на БА. Периодически
беспокоил сухой кашель. Проводилось обследование: клинический и
биохимический анализы крови, УЗИ сердца, спирометрия - грубых отклонений
от нормы не обнаружено. Лечение - бронходилататоры, витамины. Внезапное
ухудшение состояния случилось в пятницу, 22.03.02 - усилился кашель,
появилась выраженная одышка, которая усиливалась при малейшей нагрузке,
чувство нехватки воздуха, цианоз. Ухудшение состояния больная связывала
с наличием в стационаре сильного запаха краски. Дома оставалась
до , затем
машиной СМП доставлена в областной роддом и госпитализирована в
РАО №2. Состояние больной крайне тяжелое - возбуждена, выраженная
одышка, цианоз, сердцебиение, SpO2(кап)
80-76%.
выполнена Rg-графия
грудной клетки (рис.1)
- тотальное снижение прозрачности левого легкого, левый купол диафрагмы
на уровне 3-4 ребра (!), средостение незначительно смещено влево,
правое легкое без особенностей.
Тогда же около 10 часов утра выполнена фибробронхоскопия
- выраженная дистония стенок трахеи и бронхов справа, с-м экспираторного
закрытия дыхательных путей, карина несколько сглажена. Левый главный
бронх на расстоянии 1-1,5 см от карины полностью обтурирован «+»
тканью. Бронхоскоп проходит за препятствие, дистальнее которого
нижнедолевой бронх сохраняет свой просвет, верхнедолевой щелевидно
сужен, секрета в просвете бронхов немного.
Выставлен
- ОДН 3 степени, тотальный ателектаз левого легкого на фоне полной
обструкции ЛГБ опухолевой (?) тканью, беременность 34-36 недель,
гипоксия плода.
В 12 часов дня выполнена операция
кесарева сечения под эпидуральной
анестезией на фоне спонтанного дыхания - катетеризация ЭП
в поясничном отделе, лидокаин со следами адреналина. На начальном
этапе анестезии отмечена гипотензия, которая купирована эфедрином,
в дальнейшем умеренная гипертензия и выраженная тахикардия до 140
в минуту.
В 17:00 больная осмотрена в РАО №2 главным анестезиологом
области и врачом РАО №1 общего стационара. Состояние больной крайне
тяжелое. Периодически двигательное возбуждение, испытывает беспокойство
и страх. Сознание спутано, на вопросы отвечает односложно, с трудом.
Жалуется на выраженную одышку и чувство нехватки воздуха. Кожа теплая,
обычной влажности, бледная, выраженный цианоз кистей рук, лица,
акроцианоз. Зрачки D=S, расширены,
без фотореакции. Живот несколько вздут, перистальтика вялая. АД
140/90 мм рт ст, ЧСС 150-160 (!) в минуту, пульс нитевидный, альтернирующий.
ЧД 60 (!) в минуту, аускультативно справа дыхание жесткое (как при
РДСВ), слева дыхательных шумов нет, «немое легкое». SpO2(кап)
70-76% (!). ФБС-картина прежняя. Анализы крови без особенностей.
Тяжесть состояния больной объясняется ОДН 3 степени,
гипоксемией и полиорганной гипоксией. Патогенез ОДН: 1) некомпенсированная
альвеолярная гиповентиляция вследствие тотального ателектаза левого
легкого. К ателектазу привела прогрессирующая обструкция ЛГБ опухолевой(?)
тканью и появление дистонии бронхиального дерева. 2) острое массивное
шунтирование крови в ателектазированном легком на фоне неадекватности
компенсаторных механизмов - дилатация и снижение констрикторной
способности сосудов малого круга в ответ на гипоксию при беременности.
Учитывая патогенез дыхательной недостаточности,
выполнена попытка оптимизации вентиляции с помощью применения ПДКВ
на фоне спонтанного дыхания через лицевую маску. Такой режим
вентиляции принес больной некоторое облегчение дыхания, через 10
минут уменьшился цианоз и увеличилось SpO2(кап)
до 86-96%. Механизм - уменьшение ЭЗДП, поддержание просвета бронхов
и улучшение вентиляции в здоровом правом легком. Улучшение состояния
было кратковременным, радикально не изменяло клиническое течение
заболевания. Учитывая тяжесть состояния больной и отсутствие необходимого
оборудования для респираторной терапии, решено перевести больную
в РАО №1.
,
в 20:20 больная переведена в РАО №1. При поступлении состояние крайне
тяжелое - усилилась одышка, цианоз. Проявления гипоксической энцефалопатии
более выражены. Попытка проведения респираторной поддержки в режиме
CPAP через лицевую маску не
имела эффекта - уменьшение цианоза и увеличение SpO2(кап)
клинически не значимы, одышка не уменьшилась, тахикардия сохранялась
даже на фоне седации (в/в инфузия дипривана 1-3 мг/кг/час).
После в/в введения болюса дипривана 50 мг, анестезии
носоглотки и гортани 5% лидокаином выполнена назотрахеальная
интубация трахеи трубкой №7 под контролем ФБС. Под в/в наркозом
диприваном, на фоне инжекционной ИВЛ выполнена санационно-диагностическая
ФБС, а также взятие материала на биопсию.
После ФБС продолжена поверхностная седация (в/в
инфузия дипривана 1-3 мг/кг/час), респираторная
поддержка спонтанного дыхания в режиме AMV
Volume control, триггер установлен чуть меньше величины PEEP,
частота механических вдохов 8 - 10 в минуту, Ti
0.8 - 0.95 sec, flow 20 - 25 l/min, PIP +25+27 sm H2O,
PEEP +4+6 sm H2O (частично за счет потока 28 л/мин
и частично за счет ограничения выдоха),
FiO2 0.6 - 0.55. При аускультации справа дыхание
с жестким оттенком проводится по всем отделам, слева дыхательных
шумов нет. Частота дыхательных движений постепенно снизилась до
25 в минуту, SpO2(кап)
92 - 96%. Больная в сознании, проверяет цвет своей кожи и ногтевых
пластин, улыбается. Значительно уменьшился цианоз и акроцианоз,
синхронизация респиратора хорошая, адаптация больной к респиратору
тоже, достигнуто состояние дыхательного комфотра. Тахикардия уменьшилась
до 125 в минуту, после в/в введения 15 мг изоптина - ЧСС 116 в минуту.
Назначено лечение: дексазон в/в болюсно 40 мг,
капельно изоптин, глюкозо-калий-магниевая смесь, антибактериальная
терапия (2 антибиотика и метрогил), объем инфузии 800 мл. Седация
- в/в инфузия дормикума 0,5 - 1,0 мкг/кг/мин.
Через 3 - 4 часа отмечено постепенное
снижение SpO2(кап)
до 80%. Режим вентиляции прежний, дыхательная активность
больной без изменений, проходимость дыхательных путей хорошая, динамическая
растяжимость легких без ухудшения. Попытки увеличить FiO2,
изменить режим вентиляции (Vt, Ti, PIP, PEEP, использовать режим
вентиляции по давлению) не имели клинического эффекта.
Было высказано предположение о механизме гипоксемии.
На фоне вентиляции с ПДКВ уменьшилась дистония бронхов и увеличилась
вентиляция правого легкого, что вызвало гипероксическую вазодилятацию
и уменьшение гипоксической вазоконстрикции (в обеих легких). Но
левое легкое оставалось по-прежнему выключенным из вентиляции, поэтому
расширение сосудов в нем вызвало увеличение кровотока без увеличения
вентиляции, что привело к увеличению фракции шунта. Увеличение шунтирования
крови в левом легком и вызвало гипоксемию. Поскольку причиной шунта
стала гипероксическая вазодилятация, для купирования гипоксемии
надо уменьшить FiO2.
Снижение FiO2
с 0,6 до 0,4 - 0,35 через 15 минут привело к повышению SpO2(кап)
до 95%.
,
проведен консилиум, на котором гистологи определили биопсийный материал
как бластому, хотя и с большими
сомнениями. Решено проводить симптоматическую терапию.
- тактика респираторной терапии не
менялась. Проводилась ассистированная вентиляция легких с контролем
по объему через назотрахеальную трубку, при FiO2
0,4 - 0,5 SpO2(кап) 90
- 94%. Периодически возникало возбуждение больной, как правило,
после контакта с родственниками - появлялся выраженный цианоз, адаптация
с респиратором нарушалась, SpO2(кап)
снижалась до 80%. В такие моменты требовалась глубокая седация,
режим вентиляции CMV. Сохранялась
полная обструкция ЛГБ, левое легкое оставалось полностью ателектазированным,
несмотря на попытки раздуть его с помощью ВЧ ИВЛ при бронхоскопии.
Появилась тенденция к гипоксемии
и снижению SpO2 (кап).
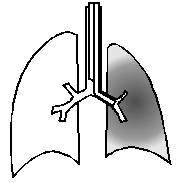
предпринята попытка восстановить вентиляцию
левого легкого. Удалена назотрахеальная трубка и выполнена оротрахеальная
интубация трубкой Карленса
(левый тип, размер каналов №6). Под контролем фибробронхоскопа бронхиальный
канал трубки проведен через сужение ЛГБ и установлен дистальнее
места обструкции (рис.2).
Во время этой манипуляции проводилась инжекционная вентиляция правого
легкого через трахеальный канал. Левое легкое в течение 15 минут
вентилировалось руками мешком Амбу, при этом отмечена значительная
жесткость и низкая растяжимость легочной ткани, FiO2
0,21, SpO2(кап) 94 - 96%. При аускультации появились
дыхательные шумы в нижних и боковых отделах левого легкого, в верхних
отделах оставалась немая зона, т.к. ВДБ по-прежнему был обтурирован
(+) тканью. На рентгенограмме улучшилась воздушность нижних отделов
левого легкого, уменьшилась высота стояния левого купола диафрагмы.
Продолжена вентиляция респиратором «Newport»
в режиме CMV Volume control, FiO2
уменьшена до 0,3 - 0,21, SpO2(кап)
94 - 98 - 96%, ЧСС уменьшилась до 86 в минуту, АД 120/75 мм рт ст.
Наличие трубки Карленса потребовало проведения глубокой седации
больной (инфузия дормикума 1,5 мкг/кг/мин, в/в болюсно ГОМК, промедол).
Периодически проводилось раздувание левого легкого руками мешком
Амбу.
Проводимая глубокая седация привела к формированию
гиподинамического синдрома - бледность кожи, тенденция к образованию
пролежней, пастозность тканей, особенно в отлогих местах, эпизоды
гипотонии и брадикардии.
Для уточнения диагноза, , выполнена компьютерная
томография органов грудной клетки, - обнаружено однородное
образование, занимающее всю верхнюю долю левого легкого и небольшое
количество жидкости в плевральной полости. Дано заключение о наличии
опухолевого процесса, однако описанная картина неспецифична и может
соответствовать тотальному ателектазу верхней доли левого легкого.
 Выполнена попытка ликвидировать ателектаз верхней доли. Через канал
фибробронхоскопа введен катетер в ВДБ левого легкого, 50 мл шприцем
выполнено раздувание доли. Появились дыхательные шумы в над- и подключичных
зонах левого легкого. На Rg-грамме
улучшилась воздушность верхних отделов, сохраняется инфильтрация
в средних отделах легкого (рис. 3).
Выполнена попытка ликвидировать ателектаз верхней доли. Через канал
фибробронхоскопа введен катетер в ВДБ левого легкого, 50 мл шприцем
выполнено раздувание доли. Появились дыхательные шумы в над- и подключичных
зонах левого легкого. На Rg-грамме
улучшилась воздушность верхних отделов, сохраняется инфильтрация
в средних отделах легкого (рис. 3).
Методика ФБС через трубку
Карленса - санация одного из легких проводилась на фоне инжекционной
вентиляции этого легкого, а второе легкое в это время вентилировалось
в режиме объемной вентиляции мешком Амбу либо респиратором. Отмечена
отчетливая асимметрия в эффективности
вентиляции правого и левого легких. При вентиляции «больного»
левого легкого оксигенация оставалась удовлетворительной, SpO2(кап)
94 - 92 %. В то же время, при вентиляции «здорового» правого легкого,
SpO2(кап) стремительно
снижалась до 80 % (даже если санация левого легкого проводилась
на фоне инжекции кислорода). Однако, даже нескольких вдохов мешком
Амбу в левое «больное» легкое было достаточно, чтобы SpO2(кап)
поднялась до 96 %. Таким образом, вентиляция «здорового» правого
легкого быстро приводила к гипоксемии, а вентиляция «больного» левого
легкого также быстро восстанавливала нормальную оксигенацию. Такая
неадекватность вентиляции правого легкого появилась только после
установки двухпросветной трубки и восстановления вентиляции в левом
легком.
Возможный патогенез
этого состояния в следующем. Появление вентиляции в левом легком
вызвало увеличение кровотока, - реперфузию левого легкого. Возможно,
кровоток в левом легком стал даже большим, чем в правом - возникла
так называемая «постишемическая гиперемия». В этой ситуации выключение
из вентиляции левого легкого приводит к моментальному и значительному
увеличению шунтирования крови. Таким образом, вентиляция «здорового»
правого легкого ухудшала оксигенацию. Не забудем о низких компенсаторных
резервах в данной ситуации - 1) искаженная реактивность сосудов
легких после длительной гипоксии, 2) сниженная констрикторная активность
сосудов легких на фоне беременности, применения гормонов, ингаляции
кислорода и применения антагонистов кальция.
Тактически целесообразны следующие меры: оптимизация
проходимости дыхательных путей,
вентиляции смесями с низким содержанием кислорода - поскольку гипероксия,
кроме прочего, расширяет сосуды легких и увеличивает, тем самым,
шунтирование,
отмена антагонистов кальция, гормонов.
Остается надежда на восстановление реактивности
сосудов легких, в частности, их способности к гипоксической констрикции,
на восстановление просвета ЛГБ после удаления трубки Карленса.
У больной продолжена глубокая седация,
санационные ФБС дважды в день, вентиляция легких в режиме CMV
Volume control, нормовентиляция, FiO2
0,21 - 0,3, при этом SpO2(кап)
94 - 96%.
- терапия прежняя. На ФБС
ухудшение состояния ТБД, слизистая кровоточит, отечна, сохраняется
дистония бронхов. Аускультативно и Rg-логически
ухудшение - отсутствует вентиляция верхней доли левого легкого.
При пробуждении больной восстанавливается дыхательная активность,
возможно проведение вентиляции в режиме AMV или SIMV.
Однако к вечеру отмечается повышение температуры до 39,0*С, нарастание
одышки и ухудшение адаптации к респиратору, появление гипоксемии.
Это требует проведения глубокой нейро-вегетативной блокады и продолжения
ИВЛ в режиме CMV.
,
данные последней биопсии не подтверждают диагноз «бластома». Решение
консилиума - для уточнения диагноза и дальнейшей лечебной тактики
выполнить диагностическую торакоскопию (при её неинформативности
выполнить торакотомию).
Во время обсуждения было высказано особое мнение
реаниматологов - на фоне полного комплекса респираторной терапии
состояние вентиляции больной субкомпенсированное, ресурсы системы
дыхания истощены практически полностью, компенсаторные реакции извращены
либо отсутствуют. Поэтому полноценный пневмоторакс и ателектаз легкого
во время торакоскопии может привести к фатальным осложнениям, -
смещению средостения, декомпенсированной гипоксемии, остановке сердца.
Ограниченный пневмоторакс нецелесообразен, так как не позволит провести
полноценный осмотр полости и выполнить биопсию при необходимости.
Начинать в такой ситуации с торакоскопии означает провоцировать
декомпенсацию больной, при малой вероятности результата. Следовательно,
риск торакоскопии больше, чем ожидаемая польза. Поэтому реаниматологи
настаивали на выполнении торакотомии, несмотря на большую инвазивность
этой операции.
Исходное состояние больной без динамики
по сравнению с предыдущими сутками - медикаментозный сон (дормикум,
морфин, ГОМК), аппаратная вентиляция в режиме CMV Volume Control:
Ti 1.4 sec, flow 20-22 l/min, rate 14/min, PIP +27+30 sm. H2O,
PEEP +5 sm. H2O,
FiO2 0.3, SpO2(кап)
95 %. Аускультативно - справа по всем полям и слева в нижнебоковых
отделах дыхание жесткое, выдох удлинен, хрипы на выдохе, слева верхние
отделы не вентилируются. Живот не вздут, перистальтика сохранена,
по желудочному зонду отделяемого нет. За 1/04/02 г. в/в - 1800.0,
диурез - 1000.0.
У больной преимущественно нарушены соотношения вентиляции и перфузии,
а также регуляция перфузии в ответ на нарушение вентиляции. Выражен
обструктивный синдром, дистония бронхов и ЭЗДП. Диффузия газов страдает
в малой степени и не является ведущим патогенетическим механизмом.
Поэтому решено:
- избегать высоких концентраций кислорода: FiO2
0,21-0,4
- обеспечить достаточно большой дыхательный объем: максимальный,
при котором PIP <30-35 см
H2O
- обеспечить достаточное время выдоха Ti/Tex
не менее 1 : 1,5 - 2,0; для этого не увеличивать частоту
дыхательных движений более 12-14 в минуту
- при возникновении гипоксемии проводить инжекционную вентиляцию
«больного» левого легкого, «здоровое» правое легкое вентилировать
руками мешком Амбу
- темп и объем инфузии очень умеренный, учитывая опасность развития
«влажного легкого»
- план обезболивания: атаралгезия (кетамин, дормикум, фентанил),
ГОМК, т.е. фактически продолжение седативной терапии, проводимой
в палате РАО.
Риск анестезии V
степени по МНОАР.
Перед операцией выполнена санационная ФБС через
трубку Карленса. ИВЛ проводилась респиратором «Фаза-5» с параметрами:
МВЛ 8 л/мин, ЧД 12-14 в мин., ДО 470 мл, PIP +30+35 см H2O,
PEEP +3 см H2O, Ti
35-40 %, плато вдоха 20 %, FiO2
0,4 - 0,5. Ожидания по поводу неинформативности и опасности торакоскопии
подтвердились и выполнена торакотомия. Во время операции дважды
потребовалось перейти на инжекционную вентиляцию левого легкого
(однократно в апнойном режиме), а правое легкое вентилировать руками
мешком Амбу и инжекционно при снижении SpO2(кап)
до 65 %. Основное время операции удавалось поддерживать уровень
SpO2кап) 94 - 96%.
Однократно, во время биопсии левого легкого, отмечено резкое увеличение
жесткости правого легкого и SpO2(кап)
65 %. В/в введено 40 мг дексазона, санация трахеального канала интубационной
трубки, раздувание легкого руками - через 5 минут SpO2(кап)
95 %.
На операции обнаружена гигантская опухоль, прорастающая
в средостение, в верхнюю долю левого легкого с обтурацией верхнедолевого
и главного бронхов.
После операции решено наложить трахеостому. Трубка
Карленса удалена (находилась в трахее с 16:00 четверга до 13:00
вторника - 5 суток!), в трахею
установлена одно-просветная трубка №7. Выполнена верхняя трахеотомия.
На контрольной ФБС: сохранен частичный
просвет ЛГБ, верхнедолевой бронх обтурирован опухолевой тканью,
просвет нижнедолевого бронха сохранен.
По окончании операции больная в сознании, глубокая
седация, гемодинамика стабильная - переведена в палату РАО, продолжена
вентиляция в прежнем режиме, FiO2
0.3, SpO2(кап) 95 - 97 %.
В последующие дни усилился стеноз ЛГБ, легкое
вновь ателектазировалось. Попытки перевода на спонтанное дыхание
неэффективны, - больная быстро утомляется, нарастает тахикардия
до 140 - 160 в минуту, снижается SpO2(кап)
до 80 - 76 %. Правда, такое выраженное снижение сатурации отмечается
только во время двигательного и эмоционального возбуждения больной,
при адекватном же поведении снижение сатурации происходит только
до 80 - 86 %. Возможно, снижение SpO2(кап)
объясняется не гипоксемией, а повышением потребления кислорода в
тканях при движениях больной.
Тактически целесообразно:
- Уменьшить количество ФБС и стимулировать спонтанную санацию
ТБД - ингаляционная терапия, заливки, постуральное дренирование,
стимуляция кашля, аспирация мокроты
- вызвать и тренировать спонтанную инспираторную активность больной
- MCV Vol. Cont. (объемная
ИВЛ) > MCV Press. Cont. (прессциклическая ИВЛ) > AMV Press.
Cont. (прессциклическая ВВЛ) с минимизацией PEEP
(ПДКВ)
- поэтапно тренировать спонтанное дыхание больной - AMV
(ВВЛ) с минимизацией количества принудительных вдохов
> SIMV (ППВВЛ) > SB
(СД) через Т-образный
тройник > SB (СД)
с инспираторным тренажером
(дежурство). Исходное состояние больной тяжелое,
субкомпенсированное. Бодрствует, но контакт ограничен, непродуктивный,
больная фиксирована в кровати. Зрачки умеренно расширены, фотореакция
вялая. Кожа бледная, акроцианоз. В вечернее время гипертермия до
39,0*С. тахикардия до 136 в минуту. Проводится аппаратная вентиляция
в режиме CMV Vol. Cont., Ti 1.7 sec., Flow 20-22 l/min., PIP +27
sm. H2O, PEEP +5
sm. H2O, FiO2
0.35. Контроль за насыщением крови кислородом не проводится ввиду
отсутствия датчика SpO2(кап)
и электродов для газоанализатора. Левое легкое коллабировано, вентилируется
только правое легкое, отмечается умеренное легочное кровотечение,
при санации откашливает кровяные сгустки, мокрота густая с примесью
крови. Эндотрахеально и в/в введен дицинон, произведена замена трахеотомической
трубки.
Изменен режим вентиляции на AMV Pressure Control:
PIP +20+18 sm. H2O,
PEEP +3 sm. H2O,
FiO2 0.3, Ti 1.1
- 0.92 - 1.2 sec, flow 65 l/min, Mech. rate 12-10/min, установлен
триггер. При появлении отчетливой
инспираторной активности количество принудительных вдохов уменьшено
(Mech. rate 10 - 8/min), уменьшено давление вдоха (PIP +18+15 sm.
H2O), одышка при этом не нарастает (Total rate 24-22/min.).
Больная к 18:00 - 19:00 более адекватна, дыхательного дискомфорта
и истощения внешнего дыхания нет, уменьшилась тахикардия до 112
в минуту.
проводилась
тренировка спонтанного дыхания в течение 5 часов в режиме SIMV Pressure
Control: PIP +15+17 sm. H2O,
PEEP +3 sm. H2O,
FiO2 0.35, Ti 1.2-1.3
sec, flow 60 l/min, Mech. rate 12-10-8/min., Total rate 28-24/min.
медикаментозный сон,
SIMV Pressure Control > AMV Pressure Control: PIP +18+20 sm.
H2O, Mech. rate 12/min.
при пробуждении
больной AMV Pressure Control > SIMV Pressure Control:
PIP +17+14 sm. H2O,
Mech. rate 12-10-8/min., Total rate 18-22/min (в покое). Сознание
ясное, обслуживает себя, пьет, кожа бледно-розовая, сухая, теплая.
Откашливает гнойно-сукровичную мокроту в умеренном количестве, кровотечения
нет. АД 105/65 мм рт. ст., АДср 77-80 мм рт. ст., ЧСС 104-112 в
минуту.
Таким образом, одна лишь оптимизация вентиляционной
поддержки привела к некоторой стабилизации состояния больной.
отрицательная динамика Адаптации с респиратором нет.
На ФБС легочное кровотечение. Тахикардия 128 - 132 в минуту.
Сохранено сознание и продуктивный контакт, инспираторная активность
на прежнем уровне. Решено проводить симптоматическую терапию.
В последующие 5 суток, вплоть до смерти больной,
проводилась глубокая медикаментозная седация и ИВЛ респиратором
РО-6.
(на
форуме сайта)
Анестезиологическая тактика во время операции
кесарева сечения.
Патогенез гипоксемии и декомпенсации состояния
данной больной при поступлении - тотальный ателектаз одного легкого,
как правило, не сопровождается такой выраженной гипоксемией.
Обмен личным опытом отучения больного от длительной
ИВЛ - сроки, последовательность смены режимов, величины ПДКВ, FiO2.
Возможность длительной неинвазивной респираторной
терапии (вспомогательной и искусственной вентиляции) в данном клиническом
случае:
- лицевая маска
- загубник и назальная клипса
Проблема энтерального питания больной при длительной
респираторной терапии:
- целесообразность наложения гастростомы - лапароскопически или
из мини-доступа,
- состав питательных смесей и суточный калораж при зондовом питании,
- сроки начала энтерального питания,
- в связи с возможностью естественного питания при трахеотомии
рассмотреть более ранние сроки её наложения.
Диагностическая и хирургическая тактика в данном
случае - сроки и объем диагностических мероприятий.
|