ИНТЕРПЛЕВРАЛЬНАЯ
АНАЛГЕЗИЯ
И АНЕСТЕЗИЯ:
клиническая фармакология,
возможности и пределы
[ Интерплевральная аналгезия и анестезия | Оглавление | Методика выполнения интерплевральной блокады ]
Механизм
интерплевральной аналгезии
Пространство между париетальной и висцеральной плеврами составляет 8 -12 микрон, то есть чуть меньше суммы двух диаметров эритроцитов и заполнено жидкостью, количество которой составляет примерно 0,3 мл на 1кг массы тела. Гистологически под световым микроскопом плевральный листок состоит из пяти слоев:
1 - слой
мезотелиальных клеток ;
2 - тонкий слой соединительной ткани с
базальной мембраной;
3 - тонкий наружный слой эластических волокон;
4 - рыхлый слой соединительной ткани,
содержащий жировую ткань, капилляры и
лимфатические сосуды;
5 - внутренний слой эластических волокон,
который у висцеральной плевры плотно сращен с
легочной тканью, а у париетальной плевры с
периостом.
Строение париетального листка плевры имеет ряд существенных отличий. Он тоньше висцерального листка в 3-5 раз, 2,3,4 слои очень тонкие, слой мезотелиальных клеток хорошо выражен. Мезотелиальные клетки продуцируют тканевый активатор фибриногена и урокиназу для предотвращения тромбообразования интраплевральных тромбов, с помощью местной продукции PgI, и TxA2 осуществляется регуляция кровотока.
 В зависимости от диаметра, частицы
могут транспортироваться из плевральной полости
путём пиноцитоза, через межклеточные щели или
через клеточные каналы. На поверхности мезотелия
располагаются микроворсинки, которые способны
вырабатывать сурфактант, способствующий
легкости скольжения листков плевры.
В зависимости от диаметра, частицы
могут транспортироваться из плевральной полости
путём пиноцитоза, через межклеточные щели или
через клеточные каналы. На поверхности мезотелия
располагаются микроворсинки, которые способны
вырабатывать сурфактант, способствующий
легкости скольжения листков плевры.
 Мезотелий достаточно легко
повреждается при травме и при введении
лекарственных веществ, в том числе местных
анестетиков, восстанавливая свою анатомическую
структуру и функции через 120 дней.
Мезотелий достаточно легко
повреждается при травме и при введении
лекарственных веществ, в том числе местных
анестетиков, восстанавливая свою анатомическую
структуру и функции через 120 дней.
В париетальной плевре имеются структуры,
отсутствующие в висцеральной плевре. Это так
называемые "stomata" или поры,
 представляющие собой образования
овальной формы, диаметром от 2 до 6 микрон,
расположенные субмезотелиально, которые играют
большую роль в транспорте частиц большого
диаметра и плевральной жидкости. Вокруг пор
базальная мембрана истончается, напоминая
промокательную бумагу или сито и формирует
своеобразный навес над луковицеобразным
утолщением окончания лимфатического капилляра.
На противоположном конце лимфатического
капилляра имеется клапан, препятствующий
обратному движению частиц и жидкости.
представляющие собой образования
овальной формы, диаметром от 2 до 6 микрон,
расположенные субмезотелиально, которые играют
большую роль в транспорте частиц большого
диаметра и плевральной жидкости. Вокруг пор
базальная мембрана истончается, напоминая
промокательную бумагу или сито и формирует
своеобразный навес над луковицеобразным
утолщением окончания лимфатического капилляра.
На противоположном конце лимфатического
капилляра имеется клапан, препятствующий
обратному движению частиц и жидкости.
Вся система
функционирует по принципу пылесоса. При вдохе
грудная клетка и легкие раскрываются, диаметр
пор увеличивается, частицы и плевральная
жидкость всасываются, благодаря разнице
давлений. При выдохе поры и лимфатический
капилляр сдавливаются и частицы проталкиваются
дальше по лимфатическому капилляру. При
следующем вдохе процесс повторяется вновь, но
ретроградному току препятствует клапан
лимфатического капилляра. Увеличение абсорбции
частиц, включая местные анестетики, отмечается
при увеличении экскурсии лёгких, обратный эффект
имеет место при гиповентиляции.
По лимфатическим капиллярам лимфа от
реберной части париетальной плевры собирается в
паравертебральные и парастернальные узлы, от
медиастинальной поверхности в
трахеобронхиальные лимфатические узлы.
Местный анестетик при интерплевральном
введении распространяется по плевральной
полости с каждой экскурсией лёгких. На этот
процесс оказывают влияние наличие
отрицательного давления в плевральной полости и
силы гравитации (позиция пациента). Имеет
значение также растворимость вещества в жирах.
Бупивакаин легче растворяется в жирах, чем
лидокаин, но размер молекулы лидокаина меньше,
вследствие чего он начинает действовать быстрее,
а элиминироваться раньше.
Исследования,
проведённые с помощью ферритина, подтвердили
возможность абсорбции местного анестетика в
системную циркуляцию. Кровоток в плевральной
полости составляет всего лишь 300 мл/час,
отчасти этим можно объяснить длительное
действие местного анестетика.
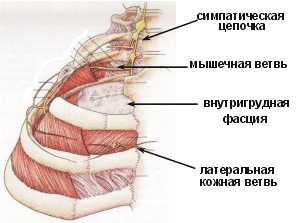
Таким образом, местный анестетик введённый в
плевральную полость, достаточно легко
преодолевает внутреннюю грудную фасцию, интиму
задней межрёберной мышцы, блокирует
симпатическую цепочку и межреберные нервы,
которые получают большую часть местного
анестетика, так как лежат сразу же за
париетальной плеврой и внутренней грудной
фасцией.
 Японскими исследователями были
проведены эксперименты, подтверждающие гипотезу
блокирования межреберных нервов через
трансплевральную диффузию раствора местного
анестетика. Тридцать кроликов были забиты через
10, 20, 30 минут после введения 0,5% раствора
бупивакаина в дозе 1мл\кг через катетер
расположенный в левой плевральной полости.
Концентрация бупивакаина определялась методом
жидкостной хроматографии в левой и правой
межреберных мышцах, а также в правой бедренной
мышце, служившей контролем.
Японскими исследователями были
проведены эксперименты, подтверждающие гипотезу
блокирования межреберных нервов через
трансплевральную диффузию раствора местного
анестетика. Тридцать кроликов были забиты через
10, 20, 30 минут после введения 0,5% раствора
бупивакаина в дозе 1мл\кг через катетер
расположенный в левой плевральной полости.
Концентрация бупивакаина определялась методом
жидкостной хроматографии в левой и правой
межреберных мышцах, а также в правой бедренной
мышце, служившей контролем.
Содержание
бупивакаина в левых межреберных мышцах
нарастала от 1,08 до 15,80 микрограмм\грамм через 30
минут после введения, тогда как в правых
межреберных мышцах была сравнима с контролем, то
есть достоверно ниже на протяжении всего
времени.
По лимфатическим капиллярам местный
анестетик может распространятся в
медиастинальные, ретроперитонеальные и
медиальную группу лимфатических узлов молочной
железы.
Симпатический блок может распространяться
на несколько сегментов как в краниальном, так и в
каудальном направлении, однако гипотензия
возникает достаточно редко из-за одностороннего
блока, что было подтверждено исследованиями на
животных и в клинике, поэтому интерплевральная
блокада может быть использована у пациентов с
гиповолемией. При совместном использовании
адреналина и местного анестетика возможна
транзиторная гипертензия и повышение среднего
артериального давления в системе легочной
артерии.
Возникновение синдрома Горнера при
внутриплевральном введении местного анестетика
позволяет предположить блокаду симпатической
цепочки. Снижение выраженности висцерального
болевого синдрома и увеличение кожной
температуры при телетермографии после
интерплеврального введения бупивакаина у
пациентов с болевым синдромом на фоне
злокачественных опухолей грудной клетки и
лёгких позволило предположить распространение
анестетика на обе грудные симпатические цепочки
и чревные нервы.
Таким образом, механизм ИПА, кроме блокады
межрёберных нервов, включает в себя блокаду
грудной симпатической цепочки и чревных нервов.
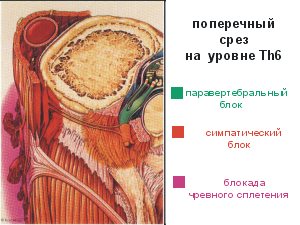 Возможна блокада диафрагмальных
нервов, чаще всего правого, так как он тесно
прилежит к симпатической цепочке. Возможность
блокирования диафрагмального нерва
подтверждается экспериментальными
исследованиями и клинической практикой.
Снижение при этом ФОЕ имеет особое значение у
пациентов с ограниченными компенсаторными
возможностями системы дыхания. Кроме того, при
проведении двухсторонней плевральной блокады,
опасность блока возрастает.
Возможна блокада диафрагмальных
нервов, чаще всего правого, так как он тесно
прилежит к симпатической цепочке. Возможность
блокирования диафрагмального нерва
подтверждается экспериментальными
исследованиями и клинической практикой.
Снижение при этом ФОЕ имеет особое значение у
пациентов с ограниченными компенсаторными
возможностями системы дыхания. Кроме того, при
проведении двухсторонней плевральной блокады,
опасность блока возрастает.
Эпидуральное и
субарахноидальное распространение местного
анестетика возможно в основном у детей, так как
соединение между паравертебральным и
эпидуральным пространством значительно
уменьшаются с возрастом и зависят от множества
факторов.
Таким образом, обобщая вышесказанное, в
основе механизма внутриплевральной аналгезии
лежит множественная блокада межреберных нервов
и симпатической цепочки. Она сопровождается:
– односторонней сенсорной анестезией к уколам;
– сенсорной блокадой, недостаточной для
проведения хирургического вмешательства;
– односторонней симпатической блокадой без
развития гипотензии.
При выполнении межрёберной блокады по методу
OўKelly и Garry в заднем межреберном пространстве
механизм блокады тот же, но при данном виде
блокады возможно проведение хирургических
операций, тогда как при внутриплевральном
введении местного анестетика это невозможно. Но
различия скорее количественные, чем
качественные, увеличение объёма анестетика
может давать глубокую блокаду межрёберных
нервов.
В экспериментах на 5
собаках с имплантированными электродами,
позволявшими изолированно мониторировать
потенциалы межрёберных нервов, спинальных
структур на уровне Th5, Th7 и Th9 ипсилатеральной
стороны, а также соответствующую сенсомоторную
зону коры, при внутриплевральном введении
бупивакаина было чётко продемонстрировано
возникновение межрёберного блока без вовлечения
спинальных структур и отсутствие эпидурального
блока. Кроме того, на этой же модели были изучены
условия, влияющие на распространение местного
анестетика в плевральной полости. Оказалось, что
на распространение местного анестетика в
плевральной полости влияет только сила тяжести.
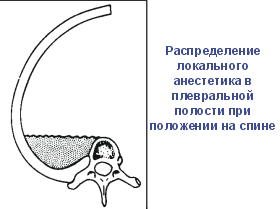 Это
положение было подтверждено работой с
использованием компьютерной томографии у 22
пациентов, получавших внутриплевральную
аналгезию в качестве послеоперационного
обезболивания. Распространение раствора в
рострокаудальном направлении практически не
зависит от положения тела. Эпидуральное
пространство остаётся интактным.
Это
положение было подтверждено работой с
использованием компьютерной томографии у 22
пациентов, получавших внутриплевральную
аналгезию в качестве послеоперационного
обезболивания. Распространение раствора в
рострокаудальном направлении практически не
зависит от положения тела. Эпидуральное
пространство остаётся интактным.
[ Интерплевральная аналгезия и анестезия | Оглавление | Методика выполнения интерплевральной блокады ]

